本文旨在补充国际糖尿病足工作组2023年指南的更新。强调糖尿病足溃疡(DFU)背后的病理过程的复杂性,并提请人们注意其对临床管理和结果的潜在影响。在不同社区观察到的DFU发生率和结果的变化可能是由于研究人群的差异以及照护的可获得性。比较不同社区DFU的发生率、管理和结局是一个基本组成部分,用于疾病的诊治质量。此外,这些比较还可以突出DFU发生率、管理和结果与当地临床服务的结构以及拥有必要技能的工作人员的可用性之间的关系。然而,临床结果也取决于多学科照护的可用性以及患有DFU的人获得该照护的能力。

病因、预防和管理
编/译 陈康
糖尿病相关足部溃疡(DFU)一词被定义为糖尿病患者足部皮肤的破损,其至少穿透到表皮和部分真皮。溃疡可能是由创伤引发的(无论是来自事故还是来自过度的局部力量的影响),或者其诱发原因可能尚不清楚。出于研究和比较的目的,现在通常将 DFU 一词的使用限制在踝骨下方的伤口,以将它们与糖尿病以外的原因引起的腿部溃疡区分开来。英国2002年的一项前瞻性评估报告称,已知糖尿病患者的DFU年平均发病率为2.2%。大多数描述的年发病率为 1% 或更低,除一项荟萃分析报告累积DFU发生率为6%,但这些发生的时间范围尚未确定。然而,1 年溃疡复发率更高,范围为7.7%-44%。最近的研究表明,与以前的研究相比,足部溃疡的发生率较低,这可能有很多原因。其中一个原因可能是由于糖尿病诊治整体质量的进步。然而,另一个可能反映了这样一个事实,即糖尿病筛查现在是许多国家常规临床实践的一部分,因此,以前未被发现的糖尿病患者现在可能在疾病的早期阶段被诊断出来。从 1988 年到2020 年,美国未确诊糖尿病患者比例的下降支持了这一结论。由于这些早期诊断者中的许多人由于累积暴露于高血糖较少而没有明显的并发症,因此,新的、增加的糖尿病人群可能具有较低的新 DFU 的总体发病率和患病率。除非注意解决这些变化,否则可能会错误地得出结论,即早期诊断的DFU较低的发生率(或患病率)是由于其他方面的管理结果。尽管DFU发病率较低的报告数量和质量各不相同,但值得注意的是,一些发现也存在相当大的差异。如果要确定根本原因,对这些发现的解释需要相当谨慎;虽然可能存在重大差异(在发病率、复发率、患病率、结局等方面),但此类研究中用于表征人群的标准必须更加标准化。DFU领域流行病学研究的目标之一是证明导致其发生、持续和复发的因素,并帮助确定任何人群的预防和最佳照护的组成部分。只有在不同的研究人群中确定促成因素的潜在影响时,才有可能确定如何最好地改善整体照护服务的细节。记录不同人群中溃疡或截肢的发生率和结局不足以改善 DFU 患者的结局。本文考虑评估和管理有DFU风险或表现为DFU的个体所涉及的多种因素。
导致DFUs发展和持续发病的因素可以在三个方面考虑:
多个过程可以使皮肤易损,从而导致溃疡发生,但主导这些过程的因素与神经病变或外周动脉疾病有关,这两种疾病在糖尿病患者中比非糖尿病患者中更常见(图 1)。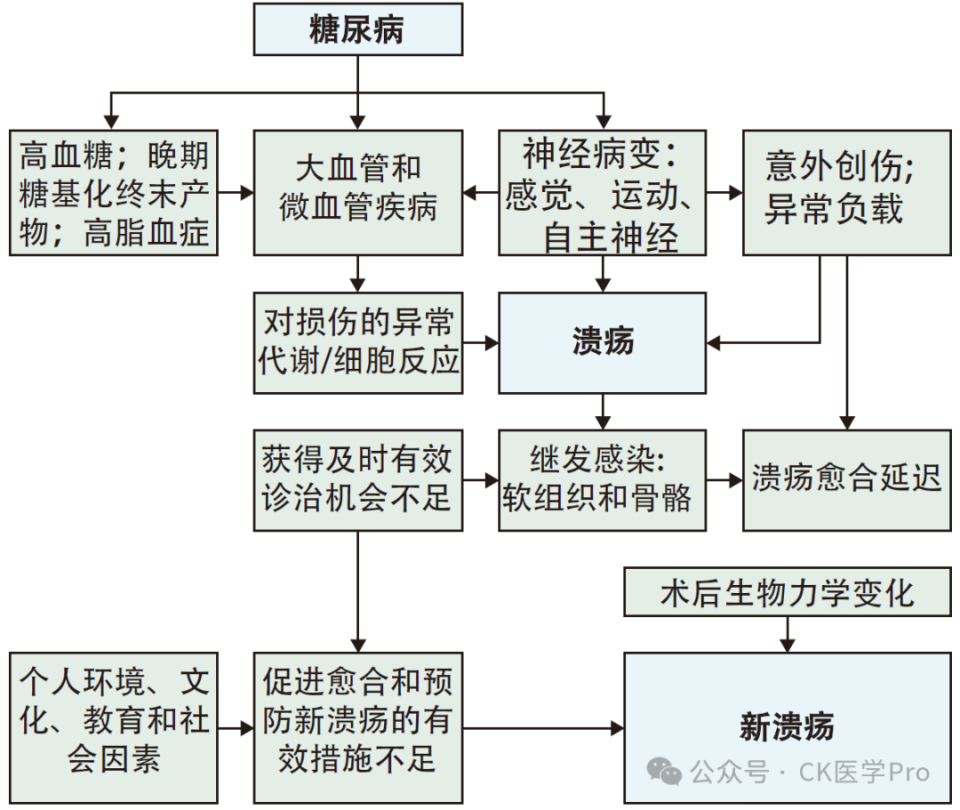
图1:糖尿病足部溃疡的发病、持续和持续发病机制
据估计,远端神经病变会影响30-50%的糖尿病患者,其影响取决于受影响的神经类型和神经损伤的程度。远端神经病变对糖尿病患者的影响包括运动神经病变,这可能导致步态改变和日常活动(或不活动)期间足部负荷/压力异常, 以及感觉神经病变,这可能导致对创伤的认识降低。自主神经病变引起的出汗减少也可能使个体容易受到皮肤损伤。外周动脉疾病可定义为从主动脉到足部的动脉狭窄或闭塞,伴有流向一只或两只脚的血流量减少。糖尿病患者外周动脉疾病常累及膝下动脉,这些动脉也经常受到内侧动脉钙化(Monckeberg氏硬化症)的影响。内侧动脉钙化的存在与死亡率和肢体丧失风险增加有关。其他可能导致新发溃疡的因素包括个人或文化态度和行为、教育、合并症以及难以获得医疗评估和照护。如果足部易受上述一种或多种过程的影响,则会诱发溃疡,无论皮肤是否因单次意外创伤或局部力量反复或持续增加而破裂,尤其是当伴有保护性感觉丧失时。在英国的一项大型研究中,据估计,在 2 年内发现的新溃疡中,有一半以上是因鞋子不合适造成的创伤,另有 6% 的新溃疡是自我治疗损伤的结果,例如剪指甲或去除愈伤组织。在鞋类简单甚至没有的社区中,外伤更有可能发生。DFU 中存在伤口愈合受损,再上皮化的中位时间从 147 天到237 天不等,具体取决于 EURODIALE 研究中的溃疡位置。伤口愈合是一个协调的过程,可分为四个相互重叠的阶段:- 炎症,最初涉及促炎(M1)巨噬细胞转变为抗炎、愈合表型(M2)
当糖尿病的伤口愈合有缺陷时,其特征通常是持续未解决的炎症、血管生成减少、微生物膜受累和非迁移性内皮化。还存在远端神经病变可能损害 DFU 愈合的几种机制。公认的最有效的机制是保护性感觉的丧失,这将导致一个人在足部受损是继续进行任何不良的足部保护行为(例如,不合脚的鞋子或自我治疗),这些行为可能首先导致病变。然而,神经病变可能与对损伤的炎症反应紊乱有关,这可能会延迟伤口愈合。伤口微生物膜和潜在感染(包括骨髓炎)的存在也会延迟伤口愈合。
早期或活动性溃疡的早期专家评估是最佳 DFU 结果的关键。英格兰和威尔士国家糖尿病足部照护审计数据报告了2014年至2021年间超过10万例新发溃疡发生的结果,并显示从首次出现新发溃疡发生到多学科专家团队成员首次评估的结果与时间之间存在统计学上的显著联系。因此,国家糖尿病足部照护审计建议,理想情况下,所有 DFU 都应由该领域的专家在就诊后 14 天内进行评估。对 DFU进行第一次专家评估的主要目的是确定是否存在感染和/或威胁肢体的外周动脉疾病,或存在需要特定干预的残疾和合并症的其他威胁。
并非每个患有 DFU 和外周动脉疾病的人都有跛行或静息痛的病史。此外,自主神经病变的存在可能会给人一种温暖的、灌注良好的足部的临床印象,并可能延迟外周动脉疾病的诊断。每次足部临床评估时都应触诊足部脉搏。可触及足部脉搏的存在令人放心,但足部脉搏触诊对DFU 患者的诊断准确性较低,因此理想情况下应检测踝肱指数、足趾肱指数、足趾压力和足部多普勒波形,以诊断或排除外周动脉疾病并评估足部灌注的充分性。如果小腿动脉由于内侧动脉钙化而变得相对不可压缩,这意味着踝关节与肱动脉指数等标准测试的结果可能无法解释,结果实际上是人为的。使用脚趾-肱指数诊断外周动脉疾病是可取的,因为与其他标准检查相比,脚趾压力不太可能受到内侧动脉钙化的影响。慢性肢体威胁性缺血定义糖尿病和非糖尿病者的晚期外周动脉疾病,这些人要么有缺血性静息痛,要么有组织损失(溃疡或坏疽),灌注不足会导致伤口愈合延迟和截肢风险增加。WIfI分类系统广泛用于对有血管外科专业知识的 DFU 进行分期。该系统将伤口特征(W)、缺血的存在和严重程度(I)以及足部感染的存在和严重程度(fI)分级为从 0 到3,然后用于根据大截肢的风险对肢体进行分期,并可能从血运重建中获益。WIfI的 3 级缺血(趾压 <30 mm Hg;踝肱指数 <0.4 和/或踝关节压力<50 mm Hg)表明应考虑对个体进行紧急血管评估。不太严重的肢体灌注缺陷也与伤口愈合受损和肢体丧失的风险有关,如果伤口未能及时愈合,应考虑进行血运重建。当考虑血运重建治疗DFU的溃疡或坏疽时,重要的是要实现从主动脉到足部的内联血流,以优化伤口愈合的机会。根据地区专业知识和设施,进行无创动脉成像(动脉双普勒扫描、CT 血管造影或磁共振血管造影)以规划血运重建。诊断性血管造影可用于诊断闭塞性病变和远端血管通畅性,但如果血运重建可能,通常作为血运重建手术的一部分进行。血管内技术的进步使血管专家能够治疗长段动脉闭塞,包括胫动脉和足动脉闭塞,直到最近,这些动脉闭塞只能通过搭桥手术治疗/旁路手术(或被认为无法重建)。两项关于需要血管重建的慢性肢体威胁性缺血(静息痛或组织丧失)患者(认为适合手术或血管内方法,即在临床平衡中)的多中心、随机对照试验已经发表。BEST-CLI 试验发现,在具有足够单段大隐静脉的患者中, 搭桥手术的结局,在主要的肢体不良事件(主要肢体再干预或踝关节以上截肢)和死亡方面,优于血管内手术的结局。在没有一段合适的隐静脉用作旁路导管的患者队列中,搭桥手术和血管内治疗的结果没有显著差异。BASIL-2试验招募需要进行胫下血管重建(胫前胫后干和/或胫骨动脉,或两者都有)的患者(其中 68% 患有糖尿病和88%的患者有组织损失),他们需要腘下血运重建(胫腓骨干或胫动脉,或两者兼而有之)联合或不联合近端腹股沟下血运重建来治疗肢体缺血。患者被随机分配到静脉搭桥治疗组或优化血管内治疗组。63%的搭桥治疗组发生大截肢或死亡,而优化血管内治疗组为53%。两项试验的结果显示,患者死亡率每年超过10%,反映了影响这些患者的合并症情况,并且血管内队列在随访期间需要高比例的再干预(重复血管内或开放手术)。参加 BASIL-2 试验的患者比 BEST-CLI 试验的患者年龄更大、更虚弱。BASIL-2试验中的所有患者都需要腘下血运重建,这是一种比膝关节以上血运重建更具挑战性的开放或血管内手术,而 BEST-CLI 试验的患者并非都需要远端血运重建。只有一小部分组织缺失患者适合招募这些试验。这些研究支持这样一种概念,即血管内和开放性血运重建(通常两种技术)都发挥着重要作用,血运重建策略应基于对患者健康状况、足部病理学的严重程度或分期、动脉疾病的解剖分布、可用自体静脉的可用性和患者意愿的评估。因此,管理DFU患者的临床医生需要与能够评估任何存在的外周动脉疾病的严重性并且能够进行开放和血管内程序的同事密切合作。
感染使DFU 的治疗复杂化,因为它可能会损害伤口愈合,并可能导致组织丢失、脓毒症和骨髓炎。传统上,糖尿病相关足部感染(DFIs)的定义是 DFU 中组织侵袭的微生物繁殖。尽管该过程尚不完全清楚,但与糖尿病相关的免疫功能障碍可能导致感染的发生。DFUs被多种微生物定植,包括共生和致病细菌,真菌和病毒。金黄色葡萄球菌(Staphylococcus aureus)是迄今为止在温带气候下(年平均温度高于-3°C和低于18°C)DFU中发现的最普遍的微生物,而在气候温暖的国家(每个月的平均温度都在18°C以上)中,革兰氏阴性杆菌(特别是假单胞菌属)占主导地位。致病细菌(如金黄色葡萄球菌和B族链球菌)和共生细菌(如表皮葡萄球菌和棒状杆菌属)也与厌氧菌共存,特别是消化链球菌 属(Peptostreptococcus spp)。有人认为,细菌群落被组织在功能等效的病理群中。细菌通过扩散分子的竞争和合作调节细菌的毒力。例如,铜绿假单胞菌增强金黄色葡萄球菌的毒力,而 Helcococcus kunzii 降低了金黄色葡萄球菌的致病性。微生物膜含有浮游细菌和固着细菌,包括那些被称为持久性细菌者,它们对几乎所有抗生素都表现出耐药性。抗性基因的高度细胞间转移可能有助于降低在微生物膜内保持代谢活性的细菌的抗生素活性。这种微生物膜已在 60-80% 的慢性(不愈合)伤口中被发现,而在急性伤口中观察到的患病率仅为 6%。宿主的天然细胞和非细胞防御在对抗成熟的微生物膜方面无效, 这可能导致慢性炎症(有时称为慢性微生物膜感染或局部感染),从而延迟溃疡愈合。微生物膜产生的另一个作用是促进其他微生物的定植,但目前尚不清楚微生物膜在多大程度上是不愈合DFU的原因或结果。减少微生物膜形成的另一种方法是对伤口进行尖锐或其他物理清创,伴或不伴冲洗和定期重复。已经描述了一些用于识别和治疗 DFU相关微生物膜的新技术。其他建议的减少微生物膜的选择包括噬菌体疗法,模仿抗菌肽的分子,具有抗菌活性的微生物膜破坏剂,如外用钙多聚糖碘,也被报道在治疗慢性伤口方面有一定的疗效。然而,这些新方法的体内有效性的证据仍然很少,采用的好处尚未得到证实。DFU感染的诊断是临床的,其中微生物学评估是引入适当治疗的重要步骤。可能提示 DFU 感染的临床特征是两种或多种局部炎症典型体征(局部肿胀或硬结、伤口周围出现红斑、局部压痛或疼痛、局部发热增加和脓性分泌物)。一旦怀疑 DFI,就需要进行微生物学评估以确定最合适的抗菌治疗,这应该使用组织样本进行,例如刮除活检、切开活检和皮下脓肿的针刺抽吸。可以采取简单的伤口拭子,但应该注意的是,拭子不能可靠地区分病原体和定植者,送往实验室的样品的质量是区分病原微生物与非病原微生物的关键。微生物取样的目的是确定导致感染的微生物。采集组织样本而不是表面拭子,并采取适当的预防措施以避免样本污染,可提供更多有用的信息,以帮助指导抗生素治疗。该策略符合国际糖尿病足工作组(IWDGF)和美国传染病学会指南。在临床检查诊断模棱两可或无法解释的情况下,应考虑使用炎症标志物。分子方法通常无法区分活微生物和死微生物,并且不能提供有关已鉴定的任何细菌的抗生素敏感性的完整数据。因此,这些方法尚未在DFI患者的常规诊治中占有一席之地。一个例外是通过直接PCR检测鼻腔携带的耐甲氧西林金黄色葡萄球菌,这已被证明是耐甲氧西林金黄色葡萄球菌参与任何相关DFI的有效指标,因此可以指导抗生素的选择。
目前的指南建议在确诊感染后立即开始治疗,以尽量减少感染扩散到深层结构和血流的风险(表)。感染性非坏死性急性伤口患者在 4 周内未接受抗生素治疗,很可能感染金黄色葡萄球菌和/或β溶血性链球菌。在气候温暖的国家,革兰氏阴性菌的患病率较高,可能证明使用广谱抗生素是合理的。参与坏死性 DFI 的专性厌氧菌(即只能在无氧环境中存活的细菌)通常对推荐为一线选择的抗生素敏感(表),但拟杆菌属除外。缺乏有关当地微生物生态学的数据可能导致经验性广谱抗生素的过度处方。
表:糖尿病相关足部溃疡软组织感染的经验性抗生素治疗
GPC=革兰氏阳性球菌。GNB=革兰氏阴性杆菌。
*对于门诊环境中的中度糖尿病相关足部感染,当高度怀疑这些细菌发挥致病作用时,使用环丙沙星进行口服抗生素治疗是可行的。
肠外抗生素治疗最初适用于一些中度 DFI 和所有重度DFI,但一旦患者临床改善且没有口服治疗禁忌证,应考虑转为口服治疗。DFIs的抗生素治疗持续时间是一个有争议的问题。然而,近几十年来的趋势是,对于皮肤和软组织DFI,仅持续使用抗生素 1-2 周。处方抗生素时应指定结束日期,以降低治疗持续时间超过必要时间的风险。建议手术切除任何坏死物质和引流脓性积液,任何中度或重度DFI都应考虑手术(图 2)。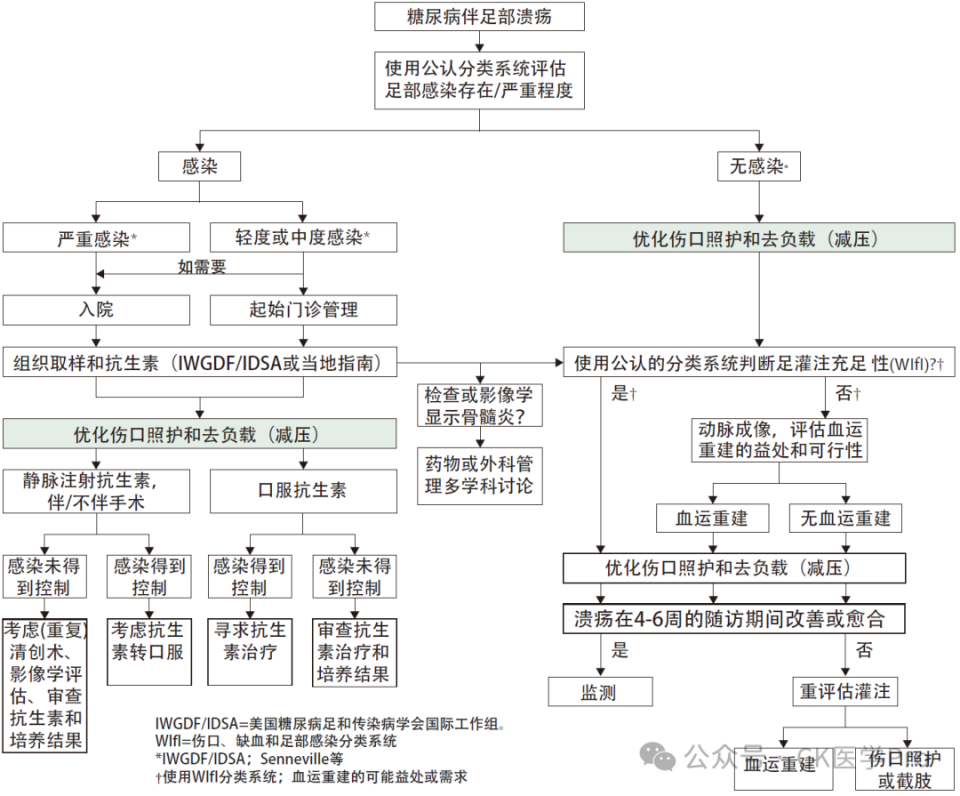
图2:糖尿病伴足部溃疡患者的初步评估和治疗
IWGDF/IDSA=美国糖尿病足和传染病学会国际工作组。Wlfl=伤口、缺血和足部感染分类系统。
糖尿病相关性足部骨髓炎是微生物从溃疡扩散到下面的骨关节组织的结果,可以在未感染的 DFU 患者中检测到。某些临床和生物学体征提示糖尿病相关的足部骨髓炎,包括溃疡表面积超过 2cm2,溃疡深度超过 3 mm,以及具有经典的所谓香肠脚趾外观的发炎脚趾. 使用无菌金属探针探测伤口以检测坚硬和砂砾的接触被称为探针到骨测试;足部平片 X 线扫描是怀疑糖尿病相关足部骨髓炎时使用的标准首选测试,因为它广泛可用。X 线的敏感性相对较低,但 2-3 周后可以通过重复成像来改善。虽然骨病原体可以从DFU微生物群中获取,但骨标本与非骨标本的一致性很低。尽管如此,骨样本可以通过经皮或通过看似健康的覆盖皮肤获得,包括在床边或围手术期。尽管传统上提倡手术切除受感染的骨骼作为糖尿病患者足部骨髓炎的治疗方法,但有证据表明,仅在少数病例中需要手术切除。在 5 年内管理的单中心系列研究中,147 例患者中只有 34 例(23%)进行感染骨的一期切除术。113 例患者在没有骨切除的情况下接受治疗,该组中有 93 名(82%)患者在 2 年的随访期间保持无病状态,只有极少数(8[7%])最初接受抗生素治疗的患者在复发后才需要切除。为少数需要骨切除的决策得到了其他研究的加强。近年来,对糖尿病相关足部骨髓炎的抗生素治疗持续时间的建议趋于减少,现在范围从5天(截肢后)到最长6周(未进行骨切除术),或者在切除所有可见感染的骨但近端骨边缘培养阳性后3周。静脉注射抗生素治疗的教条受到一些专家的质疑,他们认为抗生素骨血比高可能证明选择口服给药是合理的。
迄今为止,还没有特定的疗法可以逆转运动或感觉的丧失,因此DFU者可能会继续对受损组织区域施加不适当的机械应力,最常见的是通过行走。因此,需要使用设备来降低受影响区域的压力(通过减负荷/减压)。这种干预可以说是促进DFU愈合的最重要干预措施之一。一项结果盲法研究表明,在20天内应用全接触石膏的良好去负荷(减压),被证明可以将溃疡活检样本的组织学检查中看到的炎症病理从炎症元素、基质改变、血管中断和碎片的特征转变为修复的画面,有新形成的毛细血管和成纤维细胞增殖。几项高质量的随机对照试验和荟萃分析已经显示了减压设备改善DFU愈合的好处。所有这些研究发现,当膝下设备被制成不可移动的——无论是全接触石膏还是预制的膝高步行器时,愈合结果显著改善。全接触铸件是在每次门诊就诊时定制的,因此是劳动密集型的,需要高技能的劳动力,而预制助行器可以在每次就诊时重复使用,并用一层铸造胶带或不可拆卸领带使不可拆卸。然而,需要适当的足部设备界面(例如,全接触鞋垫)以确保轴向去负荷和适当的压力再分配。不可移动装置已被证明比具有相同减压潜力的可移动装置更有效——与可移动装置相比,DFU 愈合的可能性高出 17-43%,愈合时间缩短了 8-12 天。然而,膝下装置并不总是耐受性良好(尤其是在跌倒风险增加的老年人中), 并且存在因设备不合适或腿部尺寸变化而导致新溃疡的风险。此外,即使在工作年龄者中,对使用膝盖以下设备的耐受性也往往很差,因为这些设备限制了包括驾驶在内的日常生活活动。尽管存在这些局限性,但目前的IWGDF指南是,使用不可移动设备的好处大于任何潜在的危害。
由于超过80%的糖尿病患者下肢截肢之前有足部溃疡,因此溃疡的愈合对于降低截肢风险至关重要,可减轻社会和医疗保健系统的经济负担。然而,在必要和可能的情况下,大多数 DFU 最终会通过对任何组织感染、减压和血运重建的最佳照护标准治疗来治愈。许多干预措施(无论是局部的还是全身的)可用于改善DFU的愈合,但罕有干预措施有任何高质量的证据支持其使用,而且很少有人有任何成本效益的证据。IWGDF最近审查了这一主题,尽管审查了400多项随机对照试验,以增强DFU的伤口愈合,但在其指南中几乎没有提出积极推荐。使用蔗糖八硫酸盐浸渍敷料(sucrose octasulfate-impregnated dressing)是IWGDF提出的建议之一。在 2018 年的一项随机对照试验中,与安慰剂敷料相比,接受浸渍敷料治疗的难以愈合、未感染、神经缺血性足溃疡的参与者在第 20 周时伤口完全愈合有显著改善,估计愈合时间明显加快,面积减少百分比增加。敷料中的蔗糖八硫酸盐抑制蛋白酶活性, 特别是基质金属蛋白酶,这被认为是加速愈合的机制。同样,一项多中心结果盲法研究报道了使用由 18-36 mL 患者自身静脉血制成的自体白细胞、纤维蛋白和血小板贴剂。当与最佳标准治疗一起使用时,与标准敷料相比,每周一次的治疗在20周时显著改善了难以愈合的溃疡患者的愈合、愈合时间和伤口面积减少。尽管每周静脉切开术(venesection)需要熟练的人员和资源,但IWGDF指南建议使用这种干预措施。另一项建议是使用胎盘衍生产品,包括羊膜(干燥和冷冻保存)和脐带衍生产品。IWGDF审查的所有10项试验都显示,在4周至12周的特定时间点,当干预措施在标准照护之外使用时,绝对愈合和愈合时间都有积极改善,但只有三项试验被评估为低偏倚风险,并且这些研究承认胎盘衍生产品价格昂贵,在大多数卫生经济体中尚未确定成本效益。氧气是伤口愈合关键过程中的关键元素,包括血管生成、胶原沉积和上皮化。在促进伤口愈合的干预措施中,可以通过两种方式输送氧气。高压氧治疗涉及患者在两个大气压或更高的压力下呼吸 100% 氧气,这会增加缺氧或缺血组织中的氧分压。或者,局部供氧(有几种不同的输送装置)通过连续扩散或使用机械装置的加压系统将氧气直接输送到伤口表面。在最近的IWGDF指南中,这两种干预措施都得到谨慎批准,但需要高质量的研究来确定成本效益,因为这两种干预措施都需要大量的卫生保健资源,而且尚不清楚哪种类型的溃疡将受益最大。
截肢(小截肢或大截肢)是许多糖尿病患者最担心的糖尿病并发症之一,尤其是那些患有足部溃疡者,需要知晓的是大截肢和小截肢导致的残疾非常不同。截肢发生率也已成为最广泛使用的溃疡结果衡量标准,主要是因为大多数机构、社区和国家都会持续记录这些数据。然而,截肢是一种治疗,而不是严格意义上的疾病结果。作为一种治疗方法,截肢将根据临床情况、相关卫生保健专业人员的态度和培训以及患者的意愿进行选择。在所有当代大型国家病例系列中,61-92%的大型(踝关节以上)非创伤性截肢和79-89%的小截肢与糖尿病有关。在几个国家数据集中,与非糖尿病患者相比,糖尿病患者的大截肢风险高出9.5倍至30倍以上。尽管在许多国家,大截肢的数量通常报告稳定或减少,但截肢的数量(占所有截肢的70-80%)趋于稳定或增加。然而,这些观察结果并不普遍。一些研究指出,虽然大截肢和小截肢的发生率通常具有相反的趋势,即大截肢下降而小截肢上升,反之亦然——但也有例外。来自英国的数据显示,大手术和小手术发生率的变化可能不会相反,但实际上可能是相似的,大截肢和小截肢的发生率在某些地方较高,而在其他地方则较低。结果是,大截肢和小截肢的发生率从每1000人年0.64到5.25不等。这些研究还观察到,在患有糖尿病和没有糖尿病的人群中都可能观察到手术发生率的类似变化。同样,Margolis等报告美国不同地区大截肢发生率的地理聚类,并认为这可能是外科培训聚集的结果,以及由此产生的关于临床照护的外科治疗偏好/偏倚。这些发现表明,不同的医疗保健中心可能有不同的截肢阈值。无论是来自专业培训方面还是来自其他不确定的原因。然而,这种区域差异的现象并非糖尿病截肢所独有,而且在治疗骨科、血管和肿瘤疾病的手术流程中也可见。因此,对大截肢和小截肢发生率的明显差异的解释需要非常小心。
大多数国家糖尿病指南建议每年进行一次筛查,以识别有后期溃疡风险的糖尿病患者,但这些建议主要基于专家意见。然而,一项系统评价使用了来自十项队列研究中确定的 16 000 多名糖尿病患者的国际数据集发现,仅使用三个标准即可识别未来溃疡风险显著增加者:足部溃疡病史、无法感觉到应用于足部的 10 克单丝、 至少有一个足部脉搏缺失。到目前为止,发生新发溃疡的最大风险存在于既往有溃疡的糖尿病患者中(比值比 6.589,95% CI2.488-17.45)。
公认在DFU愈合后12个月内复发溃疡的风险大约为40%。如果可以在个体中确定溃疡发生和溃疡复发的原因,应该可以探索可能预防复发性溃疡的干预措施。溃疡复发的原因可能包括与早期发生相关的因素,包括外周动脉疾病、神经病变和合并症。
一项系统评价探讨心理和行为对DFU结局的影响,并表明适度和有规律的身体活动可以预防新的和复发的溃疡,而缺乏身体活动、不遵守推荐的鞋子、社会孤立和抑郁会增加复发性溃疡的风险。DFU 发生的几个危险因素已被证明与溃疡愈合延迟有关,包括抑郁、延迟寻求帮助、无益认知和不依从去负荷(减压)治疗。
当确定个人或人群有溃疡高风险时,使用循证预防策略可能既有效又具有成本效益。大多数临床医生认为患者教育很重要,提高足部照护知识似乎对个人减少未来的损害很重要。然而,迄今为止,教育计划的结果令人失望,连续的系统评价无法显示使用它们对患者的任何结果有益。然而,鉴于与延迟溃疡愈合相关的无数心理因素,未来的 DFU 研究必须包括对任何建议的预防计划中的心理和行为干预的评估。
需要特别强调的 DFU 管理的一个细节是,所有专科照护单位都需要保留临床结果的记录,从而获得 DFU 管理整体有效性的证据。这种记录保存应使所有服务能够提供同等质量的照护,这种对结果的监测应成为公认的良好做法的一部分。当旨在对常规临床实践进行前瞻性审查时,专科照护单位应共同努力,商定应选择哪些 DFU 结局指标来比较人群之间的最佳结局表现。所选措施的总数应减少到最低限度,以确保记录不会太复杂或耗时,否则医生无法完成。尽管基于电子健康记录的研究在医学研究中变得越来越普遍,但由于数据粒度不足,它不太可能取代对 DFU照护质量的前瞻性审查。
DFU继续对糖尿病患者造成有害的负担,因为治疗这些病变所需的医疗治疗和生活方式改变,或者在愈合失败的情况下,通过截肢导致肢体丧失。已经确定了多个易感因素,但使用这些信息旨在预防DFU的教育计划一直令人失望。DFU 的持续存在可能是由于外周动脉疾病、感染或微生物膜以及异常压力所致,所有这些都可以通过适当的解剖结构血运重建、抗生素或清创术或两者兼而有之以及减压来部分有效治疗。此外,局部治疗,如白细胞、纤维蛋白和血小板贴片或蔗糖八硫酸盐浸渍敷料可能会提高愈合率。不愈合的 DFU 因严重感染或坏疽而变得复杂,对保肢干预无反应,已被证明是下肢截肢的主要前因。在向医疗专业人员初次就诊后的14天内由DFU护理专家进行首次评估,已被证明与改善结果相关。尽管一些研究表明DFU的发生率一直在下降,但并非所有研究都如此,但有几份报告表明糖尿病患者下肢截肢的发生率有所增加。因此,有必要采取DFU管理策略,以最大限度地提高伤口愈合的发生率和预防溃疡复发。
对 DFU 的预防和治疗进行持续的实践、审查和进一步研究至关重要。